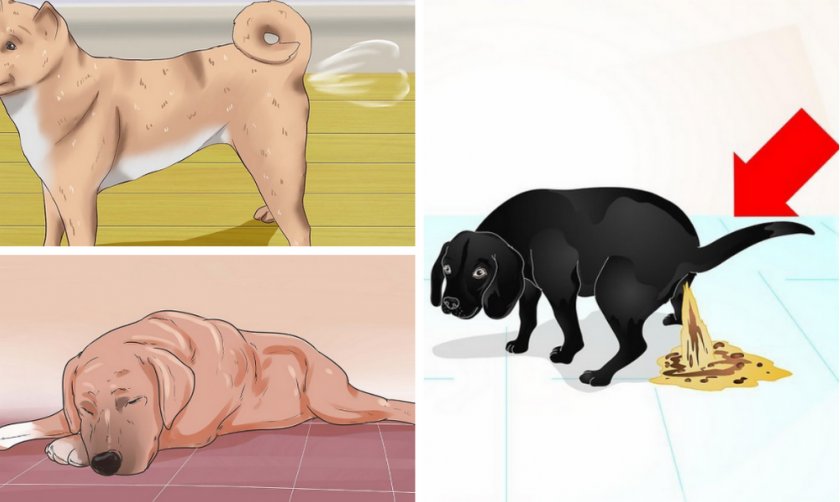
Желтый понос: причины возникновения, способы лечения и профилактика у взрослых
Количество просмотров: 90 927
Дата последнего обновления: 10.06.2021
Среднее время прочтения: 8 минут
Содержание:
Причины желтого поноса
Сопутствующие симптомы
Необходимые меры
Лечение
ИМОДИУМ® Экспресс в борьбе с диареей
Лечение поноса
Желтый понос, как, впрочем, и диарея другого цвета, не относится к самостоятельным болезням. Но это состояние может указывать на неполадки в работе желудочно-кишечного тракта, на проблемы с печенью и желчным пузырем, инфекционные заболевания, интоксикацию или другие проблемы со здоровьем, которые требуют своевременного и правильного лечения.
Причины желтого поноса
Причинами жидкого стула ярко-желтого или горчичного цвета могут выступать следующие заболевания и состояния.
Кишечная инфекция. Возбудителями инфекционных заболеваний кишечника могут выступать вирусы (при энтеровирусной, ротавирусной инфекции и пр.), бактерии (при холере, сальмонеллезе, дизентерии), токсины бактерий (при токсикоинфекциях), а также грибы и простейшие. Они проникают в организм вместе с зараженными продуктами питания, водой или при несоблюдении требований к личной гигиене. Также источником может быть плохо вымытая или длительно хранившееся еда, игрушки, предметы быта, продукты питания, не прошедшие термическую обработку. Заболевание может стремительно развиться и протекать достаточно тяжело (частые позывы и жидкий стул быстро приводят к обезвоживанию и другим осложнениям).
Возбудителями инфекционных заболеваний кишечника могут выступать вирусы (при энтеровирусной, ротавирусной инфекции и пр.), бактерии (при холере, сальмонеллезе, дизентерии), токсины бактерий (при токсикоинфекциях), а также грибы и простейшие. Они проникают в организм вместе с зараженными продуктами питания, водой или при несоблюдении требований к личной гигиене. Также источником может быть плохо вымытая или длительно хранившееся еда, игрушки, предметы быта, продукты питания, не прошедшие термическую обработку. Заболевание может стремительно развиться и протекать достаточно тяжело (частые позывы и жидкий стул быстро приводят к обезвоживанию и другим осложнениям).
Пищевое отравление. Оно может наступить при потреблении в пищу несъедобных или ядовитых грибов, испортившихся блюд. При неправильном хранении продуктов (особенно кисломолочных), несоблюдении санитарных требований во время приготовления различных блюд в них могут размножаться стафилококк, кишечная палочка и другие патогенные микроорганизмы.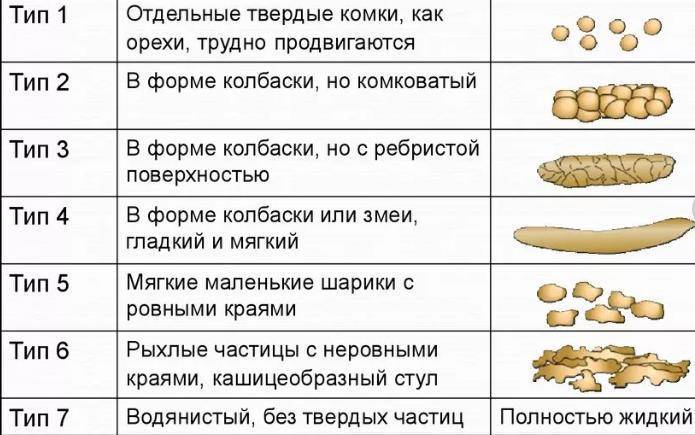 В процессе своей жизнедеятельности патогенные микроорганизмы выделяют много токсинов, которые и отравляют организм человека, попав в него с зараженной пищей.
В процессе своей жизнедеятельности патогенные микроорганизмы выделяют много токсинов, которые и отравляют организм человека, попав в него с зараженной пищей.
Пищевая аллергия. Аллергия на продукты питания часто сопровождается нарушениями пищеварения. Проявлениями такой реакции у ребенка или взрослого со стороны ЖКТ могут быть бледно-желтый понос, сильный метеоризм, тошнота и пр.
Другие причины. Светло-желтый понос может наблюдаться при проблемах с ЖКТ, в том числе с печенью и желчным пузырем, ферментативной недостаточности поджелудочной. Также он появляется при чрезмерном потреблении молочных продуктов, особенно если человек страдает от непереносимости лактозы. Также такой стул иногда встречается у младенцев, у которых рацион представлен преимущественно грудным молоком или молочными смесями.
Сопутствующие симптомы
Диарея редко развивается как единственный симптом нарушения работы ЖКТ или какого-либо заболевания. Кроме поноса могут также наблюдаться следующие проявления основной патологии.
Боль. | Человека могут беспокоить неприятные ощущения в желудке, вокруг пупка. Также иногда сопутствует разлитая боль. В этом случае человек не может точно назвать определенное место, которое у него болит сильнее всего. Также боль может отдавать в бока, в поясницу и быть ноющей, приступообразной, острой, тупой и пр. |
Тошнота. | Она нередко сопровождает понос, который появился в результате пищевого отравления или аллергии на какой-либо продукт питания. Интенсивность тошноты широко варьируется – от незначительной, легко переносимой, до очень тяжелой. |
Метеоризм. | Вздутие живота и повышенное образование газов в кишечнике часто встречаются при кишечных инфекциях, непереносимости лактозы, пищевой аллергии. Метеоризм обычно сопровождается схваткообразной болью (кишечной коликой), которая быстро облегчается после отхождения газов, но усиливается по мере того, как они снова образуются в просвете кишечника. |
Повышение температуры тела. | Показатели могут повышаться незначительно либо достигать отметки в 39,0–39,5 °C. Все зависит от того, каким заболеванием вызван понос и особенностями его течения. |
Необходимые меры
Что делать при желтом поносе, должен решать врач после предварительного осмотра и полного обследования.
Употреблять достаточное количество жидкости. | Для предупреждения обезвоживания следует регулярно восполнять потери жидкости. При незначительной диарее, которая не сопровождается признаками дегидратации (сухостью кожи и слизистых, редким мочеиспусканием, небольшим объемом мочи и ее темным цветом и пр.), достаточно каждые 30 минут выпивать небольшое количество воды без газа, травяного или некрепкого черного либо зеленого чая, отвара сухофруктов (50–100 мл:). В случае если наблюдаются первые симптомы обезвоживания, могут потребоваться регидратирующие растворы, которые восполняют в организме дефицит жидкости и электролитов. |
Не принимать медикаменты без назначения врача. | Не зная причины поноса, можно серьезно навредить своему здоровью неправильно подобранными препаратами. Поэтому все медикаментозные средства должен назначать врач. |
Не класть на область живота холодную или горячую грелку. | Тепло и холод – актуальные «инструменты» в лечении ряда заболеваний. Но они могут нанести непоправимый вред здоровью, если применять их без необходимости или при наличии противопоказаний. |
Соблюдать диету. | На весь период лечения необходимо отдавать предпочтение легкоусвояемой простой пище: протертой каше, запеченному картофелю, кефиру и пр. Следует исключить сладости, сдобу, жирные и острые блюда, соления, овощи и фрукты с высоким содержанием грубой клетчатки, алкоголь и газированные напитки. |
Лечение
При лечении диареи важно устранить причину этого симптома и нормализовать работу кишечника, чтобы прекратить потери воды и электролитов и развитие других негативных последствий. Для понимания общей клинической картины и ключевых аспектов состояния здоровья пациента проводится медицинское обследование, по результатам которого врач назначает лечение. Оно может включать в себя прием различных групп лекарственных препаратов, в том числе антибиотиков, антидиарейных препаратов, лакто- и бифидобактерий, регидратирующих растворов, энтеросорбентов и пр. Конкретные наименования препаратов, их комбинацию в составе комплексного лечения, дозировку и длительность курса терапии назначает врач.
Для понимания общей клинической картины и ключевых аспектов состояния здоровья пациента проводится медицинское обследование, по результатам которого врач назначает лечение. Оно может включать в себя прием различных групп лекарственных препаратов, в том числе антибиотиков, антидиарейных препаратов, лакто- и бифидобактерий, регидратирующих растворов, энтеросорбентов и пр. Конкретные наименования препаратов, их комбинацию в составе комплексного лечения, дозировку и длительность курса терапии назначает врач.
ИМОДИУМ
® Экспресс в борьбе с диареейПротиводиарейное средство ИМОДИУМ® Экспресс предназначено для симптоматического лечения заболеваний, которые сопровождаются поносом. Оно способствует наступлению антидиарейного эффекта спустя час после приема таблетки. Препарат способствует замедлению перистальтики и увеличению времени прохождения содержимого по кишечнику. В результате этого частота позывов к дефекации и выделение воды в просвет кишечника снижаются, нормализуется всасывание воды и солей стенками кишечника. Действие средства не нарушает качественный и количественный состав микрофлоры.
Действие средства не нарушает качественный и количественный состав микрофлоры.
Лечение поноса
Перед приемом препарата внимательно ознакомьтесь с инструкцией по его применению.
Данный материал носит рекомендательный характер и не заменяет обращения к врачу.
* Среди средств на основе Лоперамида. По продажам в деньгах за февраль 2018 г. — январь 2019 г., по данным IQVIA (с англ. АйКЬЮВИА).
Диарея
Диарея является второй по значимости причиной смерти детей в возрасте до пяти лет — ежегодно от нее умирает 525 тысяч детей. Диарея может длиться несколько дней и может выводить из организма воду и соли, необходимые для выживания. В прошлом основными причинами смерти, связанной с диареей, в большинстве случаев были дегидратация и потеря жидкости. В настоящее возрастающая доля всех случаев смерти, связанных с диареей, приходится на другие причины, такие как септические бактериальные инфекции. Наибольшему риску заболевания диареей с угрозой для жизни подвергаются дети, страдающие от недостаточности питания или люди, имеющие ослабленный иммунитет.
Наибольшему риску заболевания диареей с угрозой для жизни подвергаются дети, страдающие от недостаточности питания или люди, имеющие ослабленный иммунитет.
Диарея определяется как неоформленный или жидкий стул три или более раз в день (или чаще чем обычно для конкретного человека). Частый оформленный стул не является диареей. Неоформленный, «пастообразный» стул детей, находящихся на грудном вскармливании, также не является диареей. Обычно диарея является симптомом инфекции кишечного тракта, которая может быть вызвана различными бактериями, вирусами и паразитами. Инфекция распространяется через загрязненные пищевые продукты или питьевую воду или от человека человеку в результате ненадлежащей гигиены.
Мероприятия по профилактике диареи, включая обеспечение безопасной питьевой воды, использование улучшенной санитарии и мытье рук с мылом, могут способствовать снижению риска заболевания. Диарея лечится с помощью оральных регидратационных солей (ОРС) — это смесь чистой воды, соли и сахара. Кроме того, дополнительный курс лечения 20 мг таблетками цинка на протяжении 10-14 дней позволяет сократить продолжительность диареи и улучшить результаты.
Кроме того, дополнительный курс лечения 20 мг таблетками цинка на протяжении 10-14 дней позволяет сократить продолжительность диареи и улучшить результаты.
Существует три клинических типа диареи:
- острая водянистая диарея — продолжается несколько часов или дней и включает холеру;
- острая кровавая диарея — также называется дизентерией; и
- устойчивая диарея — продолжается 14 и более дней.
Масштабы заболеваемости диареей
Диарея является одной из основных причин детской смертности и заболеваемости в мире. Она развивается, в основном, в результате потребления загрязненных пищевых продуктов и воды. Во всем мире около 780 миллионов человек не имеют доступа к улучшенной воде и 2,5 миллиарда человек не имеет доступа к основным средствам санитарии. В развивающихся странах широко распространена диарея, вызываемая инфекцией.
В странах c низким уровнем доходов дети в возрасте до трех лет болеют диареей, в среднем, три раза в год. Каждый раз дети лишаются питания, необходимого для их развития. В результате диарея является одной из основных причин недостаточности питания, а дети, страдающие от недостаточности питания, с большей вероятностью заболевают диареей.
Каждый раз дети лишаются питания, необходимого для их развития. В результате диарея является одной из основных причин недостаточности питания, а дети, страдающие от недостаточности питания, с большей вероятностью заболевают диареей.
Дегидратация
Самой значительной угрозой, создаваемой диареей, является обезвоживание или дегидратация. Во время диареи вода и электролиты (натрий, хлор, калий и бикарбонат) выводятся из организма вместе с жидким стулом, рвотой, потом, мочой и дыханием. Дегидратация происходит в том случае, если эти потери не возмещаются.
Существуют три степени дегидратации.
- Тяжелая дегидратация (как минимум, два из следующих признаков):
- заторможенность/бессознательное состояние;
- запавшие глаза;
- больной не может пить или пьет плохо;
- после щипка кожа очень медленно ( ≥2 секунд) возвращается в первоначальное состояние.
- Умеренная дегидратация:
- беспокойное поведение, раздражительность;
- запавшие глаза;
- больной пьет с жадностью, испытывает жажду.

- Дегидратации нет (недостаточно признаков для причисления к умеренной или тяжелой дегидратации).
Причины
Инфекция: Диарея является симптомом инфекций, вызываемых широким рядом бактерий, вирусов и паразитов, большинство из которых распространяется через загрязненную фекалиями воду. Инфекции наиболее распространены там, где имеется нехватка чистой воды для питья, приготовления пищи и личной гигиены. Двумя наиболее распространенными возбудителями диареи — как умеренной, так и тяжелой — в странах с низким уровнем дохода являются ротавирус и бактерия Escherichia coli . Другие патогены, такие как cryptosporidium и shigella, также могут иметь значимость. Необходимо также учитывать этиологические модели, характерные для конкретной местности.
Недостаточность питания: Умирающие от диареи дети часто страдают от сопутствующей недостаточности питания, которая делает их более уязвимыми. Каждый случай заболевания диареей, в свою очередь, усугубляет их недостаточность питания.
Источник: Особое беспокойство вызывает вода, загрязненная человеческими фекалиями, например, из сточных вод, отстойников и уборных. Фекалии животных также содержат микроорганизмы, которые могут вызывать диарею.
Другие причины: Диарея может также распространяться от человека человеку, что усугубляется ненадлежащей личной гигиеной. Пищевые продукты являются еще одной значительной причиной диареи в случаях, если они приготовляются или хранятся в негигиенических условиях. Небезопасное хранение и обращение с водой в домашнем хозяйстве также является важным фактором. Рыба и морепродукты из загрязненной воды также могут вызывать эту болезнь.
Профилактика и лечение
Основные меры для профилактики диареи включают следующие:
- доступ к безопасной питьевой воде;
- улучшенные средства санитарии;
- мытье рук с мылом;
- исключительное грудное вскармливание ребенка в течение первых шести месяцев жизни;
- надлежащую личную гигиену и гигиену пищевых продуктов;
- санитарное просвещение в отношении путей распространения инфекций;
- вакцинацию против ротавирусной инфекции.

Основные меры для лечения диареи включают следующие:
- Регидратация: с помощью раствора оральных регидратационных солей (ОРС). ОРС — это смесь чистой воды, соли и сахара, которая может быть безопасно приготовлена в домашних условиях. Лечение такой смесью стоит несколько центов. ОРС впитываются в тонком кишечнике и замещают воду и электролиты, выведенные из организма с фекалиями.
- Добавки цинка: добавки цинка уменьшают продолжительность диареи на 25% и приводят к уменьшению объема стула на 30%.
- Регидратация через внутривенные капельницы в случае острой дегидратации или шокового состояния.
- Пищевые продукты, богатые питательными веществами: замкнутый круг недостаточности питания и диареи можно разорвать благодаря кормлению детей пищевыми продуктами, богатыми питательными веществами (включая грудное молоко), во время диареи и последующего кормления выздоровевших детей питательными продуктами (включая исключительное грудное вскармливание детей в течение первых шести месяцев жизни).

- Консультирование со специалистом здравоохранения, в частности в отношении ведения стойкой диареи, при наличии крови в стуле или при появлении признаков дегидратации.
Деятельность ВОЗ
ВОЗ работает с государствами-членами и другими партнерами по следующим направлениям:
- содействие проведению национальной политики и осуществлению инвестиций, поддерживающих ведение случаев заболевания диареей и ее осложнений, а также расширению доступа к безопасной питьевой воде и санитарии в развивающихся странах;
- проведение научных исследований с целью разработки и тестирования новых стратегий по доставке медицинских услуг в этой области;
- создание потенциала для проведения профилактических мероприятий, включая санитарию, улучшение источников воды, а также обработку воды и ее безопасное хранение в домашних хозяйствах;
- разработка новых мероприятий в области здравоохранения, таких как иммунизация против ротавирусной инфекции;
- содействие в подготовке работников здравоохранения, особенно на уровне отдельных сообществ.

Лечение желудочно-кишечного тракта — Услуги
Заболевания органов пищеварения на сегодняшний день являются наиболее распространенными из всех заболеваний внутренних органов. «Область ответственности» гастроэнтерологии –лечение заболеваний пищевода, желудка, поджелудочной железы, кишечника, желчного пузыря и печени.
Пищеварение — процесс механической и химической обработки пищи, в результате которого питательные вещества всасываются и усваиваются организмом, а продукты распада и непереваренные продукты выводятся из него.
Пищеварение — это начальный этап обмена веществ. С пищей человек получает энергию и все необходимые вещества для обновления и роста тканей. Однако содержащиеся в пище белки, жиры и углеводы, а также витамины и минеральные соли являются для организма чужеродными веществами и не могут быть усвоены его клетками. Сначала эти вещества должны превратиться в более мелкие молекулы, растворимые в воде и лишенные специфичности. Этот процесс происходит в пищеварительном тракте и называется пищеварением. Причины нарушения пищеварения — недостаточная секреция желудочного сока или нарушение эвакуации содержимого вследствие патологического процесса в любом органе пищеварительной системы.
Этот процесс происходит в пищеварительном тракте и называется пищеварением. Причины нарушения пищеварения — недостаточная секреция желудочного сока или нарушение эвакуации содержимого вследствие патологического процесса в любом органе пищеварительной системы.
Проявления нарушения пищеварения: расстройство аппетита, ощущение тяжести, распирания в подложечной области, тошнота, иногда рвота, поносы или запоры, вздутие живота.
Симптомы заболеваний ЖКТ:
- коликообразные или ноющие опоясывающие боли, головные боли, раздражительность;
- диспепсические расстройства:
- тошнота
- рвота
- отрыжка
- изжога
- нарушение аппетита
- ощущение неприятного вкуса во рту
- задержка стула
- частый жидкий стул
- метеоризм
- желтуха.
Причины заболеваний ЖКТ
Современный ритм жизни, постоянные стрессы, неправильное питание, неблагоприятная экологическая обстановка — все это крайне негативно отражается на состоянии организма человека, в том числе и на функционирование желудочно-кишечного тракта.
С каждым годом растет число пациентов с хроническими гастроэнтерологическими заболеваниями. И зачастую причиной перетекания болезни в хроническую форму становится самолечение.
Обратите внимание
Заниматься самолечением нельзя! Это только усугубит течение заболевания, принося лишь временное улучшение состояния.
Диспепсия
Диспепсия — собирательный термин для обозначения расстройств пищеварения функционального характера, возникающих вследствие недостаточного выделения пищеварительных ферментов или нерационального питания.
Различают диспепсию:
- бродильную
- гнилостную
- жировую.
Бродильная диспепсия связана с чрезмерным употреблением в пищу углеводов (сахара, меда, мучных продуктов, фруктов, винограда, гороха, бобов, капусты и т. д.), а также бродильных напитков (кваса). В итоге в кишечнике создаются условия для развития бродильной флоры.
Причина гнилостной диспепсии — употребление в пищу преимущественно белковых продуктов, особенно бараньего, свиного мяса, которое медленнее переваривается в кишечнике. Иногда гнилостная диспепсия возникает вследствие использования в пищу несвежих мясных продуктов.
Иногда гнилостная диспепсия возникает вследствие использования в пищу несвежих мясных продуктов.
Жировая диспепсия возникает как следствие чрезмерного употребления медленно перевариваемых, особенно тугоплавких, жиров (свиной, бараний). Диспепсия может сопутствовать гастриту, панкреатиту.
Симптомы диспепсии
- Бродильная диспепсия — вздутие живота, урчание в кишечнике, выделение большого количества газов; частый, слабо окрашенный жидкий пенистый стул с кислым запахом.
- Гнилостная диспепсия — понос с насыщенно темным цветом кала и гнилостным запахом. На фоне общей интоксикации продуктами гниения пациенты зачастую жалуются на ухудшение аппетита, слабость, снижение работоспособности.
- При жировой диспепсии испражнения светлые, обильные, с жирным блеском.
Лечение диспепсии
Лекарственная терапия включает в себя ферментные препараты.
В качестве симптоматического лечения диспепсии можно применять следующие препараты: альмагель, маалокс и другие средства, снижающие кислотность; препараты, которые снижают желудочную секрецию — омепразол, ранитидин, фамотидин и др. ; ферментные препараты — ацидинпепсин, абомин, панкреатин и др.; прокинетики — мотилиум и др.; препараты для восстановления микрофлоры — бификол, колибактерин и ряд других групп.
; ферментные препараты — ацидинпепсин, абомин, панкреатин и др.; прокинетики — мотилиум и др.; препараты для восстановления микрофлоры — бификол, колибактерин и ряд других групп.
Очень большую роль в лечении диспепсии играет нормализация питания.
Обычно назначается голодание в течение 1–1,5 суток, затем:
- при гнилостной диспепсии в суточном рационе необходимо увеличение количество углеводов
- при бродильной диспепсии — белков (одновременно уменьшают количество низкомолекулярных углеводов)
- при жировой диспепсии ограничивают поступление в организм жиров, особенно тугоплавких, животного происхождения
Обратите внимание
Необходимо выявить и лечить основное заболевание, которое стало причиной диспепсии! Всевозможные народные средства могут снять симптомы, но причину, по которой они возникли, не уберут! Болезнь проявит себя вновь и вновь, а заболевание, которое её вызвало, перейдет в хроническую стадию, при которой лечение будет намного сложнее или вообще не принесет пользы.
При появлении каких-либо диспепсических симптомов и при их длительном течении для диагностики, постановки правильного диагноза и дальнейшего лечения необходимо обратиться к врачу-гастроэнтерологу медицинского центра «Медлайн» в Барнауле.
|
Первичный прием врача гастроэнтеролога (сбор анамнеза, назначение необходимого обследования для постановки диагноза, (постановка первичного диагноза) ЦЕНА: 1500 |
|
Повторный осмотр врача гастроэнтеролога (постановка диагноза, назначение необходимого курса лечения) ЦЕНА: 1500 |
🧬 У ребенка понос и рвота: как распознать инфекцию
В России ежегодно регистрируют почти 800 тыс. случаев кишечных инфекций, до 80% из них — у детей: чаще встречаются только грипп и ОРВИ. Рвота, диарея, слабость и лихорадка — основные признаки. Зачастую симптомы схожи с пищевым отравлением — рассказываем, как понять, что ребёнок не просто «что-то не то съел».
Что это такое и как часто бывает
Кишечная инфекция — болезнь, которая развивается при попадании в организм вирусов или бактерий и проявляется поносом, рвотой, лихорадкой, слабостью и обезвоживанием.
По данным ВОЗ за 2018 г., на ротавирусную инфекцию пришлось 60% случаев тяжелой диареи у детей до 5 лет, и большая часть из них были младше года. При появлении первых симптомов у маленьких детей необходимо обратиться за медицинской помощью — до сих пор в мире, особенно в развивающихся странах, ежегодно от ротавирусной инфекции умирает до 200 тыс. детей.
Как и когда можно заразиться
Источниками ротавирусной инфекции могут быть больной ребенок или бессимптомный носитель. Вирус выделяется из организма со стулом и с грязными руками попадает на предметы быта, одежду и продукты питания.
Врачи часто называют ротавирусную инфекцию болезнью «грязных рук».
Здоровый ребенок может занести вирус в организм сначала прикоснувшись к вещам, а потом к лицу, а также — при употреблении немытых овощей и фруктов.
Вспышки ротавируса обычно бывают зимой, ранней весной или поздней осенью, потому что при низких температурах вирусы дольше сохраняются во внешней среде. Летом чаще случаются пищевые отравления — причина их, как правило, в бактериальном загрязнении пищи, а бактерии лучше размножаются в жаркое время года.
Что происходит, когда вирус проникает в организм
С продуктами или слюной — если ребенок облизал грязные руки — ротавирус попадает в рот, затем — в желудок и кишечник. Там он проникает в клетки поверхностного слоя, выстилающего кишечник изнутри, и повреждает их. В отличие от бактерий, вирусы не приводят к выраженному воспалению клеток, они в большей степени нарушают работу ферментных систем организма.
Углеводы перестают расщепляться и накапливаются в кишечнике — нарушается баланс жидкости, калия и натрия в организме. В кишке собирается много воды, электролитов, органических кислот и углекислого газа, которых в норме там быть не должно. Из-за них начинаются рвота и диарея и усиливается газообразование. В возрасте до 5 лет клетки кишечника еще недостаточно зрелые — ротавирус поражает до 2/3 из них, поэтому дети болеют чаще и тяжелее взрослых.
Чаще всего первый симптом — это рвота. Она возникает одновременно с диареей или предшествует ей и длится обычно 1−2 дня. Стул обычно водянистый, пенистый, желтого цвета с небольшим количеством слизи. У грудных детей он может быть до 20 раз в сутки. Длительность диареи в среднем 3−7 дней, но бывают случаи до двух недель — как правило, у детей до года. Иногда инфекция начинается с лихорадки до 38−39 °С, симптомов ОРВИ — кашля, насморка, боли в горле. Так же дети могут отказываться от еды и буквально валиться с ног.
Что делать, чтобы не заболеть
Частое и тщательное мытье рук с мылом — профилактика любых вирусных и бактериальных инфекций.
- Нужно приучить ребенка к этому с раннего возраста: после улицы и посещения туалета, перед едой и просто несколько раз в день.
- Родителям необходимо мыть руки самим, прежде чем прикасаться к грудничку или кормить его.
- Важно мыть овощи и фрукты перед употреблением, соблюдать температурный режим при приготовлении пищи, пить кипяченую или бутилированную воду.
Наибольшее количество вируса выделяется со стулом в первые 5 дней болезни, поэтому в этот период надо чаще мыть руки и проводить дома влажную уборку.
Вакцинация против ротавируса
Есть две вакцины — бельгийская «Ротарикс» и российская «РотаТек». В РФ зарегистрирована только «РотаТек». Она содержит 5 наиболее часто встречающихся штаммов. Вакцинация от ротавирусной инфекции не входит в национальный календарь прививок, но её можно сделать по желанию родителей. «РотаТек» имеет строгие ограничения по возрасту и интервалы между ревакцинациями — обязательно проконсультируйтесь с педиатром.
«Эффективность и безопасность вакцин против ротавирусной инфекции при соблюдении возрастных рамок подтверждена во многих исследованиях, — говорит педиатр детской клиники „Фэнтези“ Елена Колганова. — После получения третьей дозы вакцины количество госпитализаций уменьшилось на 100%, а обращений в поликлинику — на 96%. Ротавирус, в отличие от гриппа, редко мутирует, и поэтому вакцинацию не надо проводить каждый год — иммунитет сохраняется до трех лет».
Как помочь ребенку
Педиатр и инфекционист клиники GMS Дарья Захарова напоминает, что инфекция у разных детей может протекать по-разному: у кого-то — в виде легкого недомогания, снижения аппетита с незначительным дискомфортом в животе и однократным жидким стулом, у другого — с лихорадкой, многократной рвотой и выраженной диареей.
«От степени тяжести и возраста во многом зависят и действия родителей: куда обращаться за помощью. Если ребенка ежечасно тошнит, и он жалуется на сильные боли в животе, то надо вызвать скорую помощь, которая доставить его в стационар, где определят причину болей. Во всех остальных случаях нужно вызывать врача», — подчеркивает Дарья Захарова.
У детей старше пяти лет инфекция, как правило протекает легче, поэтому можно помочь им своими силами.
«Начать надо с обильного питья, чтобы восполнить дефицит жидкости — то, что ребенок теряет со рвотой и поносом — говорит Елена Колганова. Есть специальные формулы для расчета, но обычно требуется 50−100 мл воды на кг массы тела в сутки, т. е. если ребенок весит 30 кг, то при ротавирусной инфекции в сутки ему потребуется от 1,5 до 3-х литров жидкости. Лучше использовать специальный аптечный раствор: для детей он должен содержать минимум соли и сахара. Поить ребенка надо часто и по чуть-чуть — 10−15 раз в час по 2−3 глотка».
Чем грозит ротавирус без лечения
От диареи и рвоты организм теряет много воды вместе с натрием, калием, магнием и другими электролитами. Это приводит к нарушению работы легких — ребенок начинает часто и неглубоко дышать, сердца и сосудов — учащается сердцебиение, снижается артериальное давление, и мозга — появляются головокружение и головная боль, слабость.
У грудных детей ротавирусная инфекция наиболее опасна, потому что в результате потери большого количества жидкости и электролитов могут случиться судороги или потеря сознания. Очень важно при первых признаках кишечной инфекции у грудничков сразу вызвать скорую помощь.
Как помочь организму восстановиться
«Раньше было мнение, что при ротавирусной инфекции нельзя употреблять молочные продукты, — говорит Елена Колганова. — Сейчас ученые пересмотрели свое мнение на этот счет: если ребенок кормится грудью или смесью, то менять ничего не нужно. Для взрослых детей желательно убрать свежие фрукты и овощи, т. к. они усиливают перистальтику и бродильные процессы в кишечнике».
Если у ребенка температура выше 38,5 ºС, можно дать ему жаропонижающие средства, а при сильных болях — спазмолитики. Не следует давать обезболивающие препараты — это замаскирует симптомы и врачу сложно будет поставить диагноз. Нельзя промывать ребенку желудок — это усилит рвоту и приведет к крайней степени обезвоживания — потери сознания, судорогам.
«Лечение неосложненной ротавирусной инфекции симптоматическое: главное — обильное питье. Рвота и жидкий стул обычно проходят самостоятельно. Однако прием пробиотиков может ускорить процесс восстановления, их назначение безопасно и достаточно эффективно», — считает Дарья Захарова.
Болезнь всегда легче предупредить, чем лечить — соблюдайте правила личной гигиены и приучите к этому детей, мойте фрукты и овощи и не пейте воду из-под крана.
МЧС информирует :: Krd.ru
Ротавирусная инфекция — инфекционное заболевание, причиной которого является ротавирус, имеются также и другие названия — ротавироз, ротавирусный гастроэнтерит, кишечный грипп, желудочный грипп. Возбудитель ротавирусной инфекции — вирус из отряда ротавирусов (лат. Rotavirus). Инкубационный период инфекции — 1-5 дней. Ротавирус поражает как детей, так и взрослых, но у взрослого человека, в отличие от ребенка, заболевание протекает в более легкой форме. Больной становится заразным с первыми симптомами ротавироза и остается заразным до конца проявления признаков заболевания (5-7 дней). Через 5-7 дней наступает выздоровление, организм вырабатывает стойкий иммунитет к ротавирусу и повторное заражение происходит очень редко. У взрослых с низким уровнем антител симптомы заболевания могут повториться.
Пути передачи ротавирусной инфекции
Путь передачи ротавируса в основном пищевой (через немытые продукты, грязные руки). Заразиться ротавирусной инфекцией можно самыми разными путями, например, через инфицированные продукты питания, прежде всего молочные (из-за специфики их производства). Ротавирусы прекрасно себя чувствуют в холодильнике и могут жить там много дней, хлорирование воды их не убивает. У детей в возрасте от 1 года и старше ротавироз может появиться при посещении яслей, детских садов и школ, так как в новой обстановке иные вирусы и микробы, чем в домашней обстановке или в коллективе, где ребенок находился долгое время.
Можно отнести эту инфекцию и к «болезням грязных рук». Кроме того, поскольку ротавирусы вызывают воспаления и дыхательных путей, они, подобно вирусам гриппа, распространяются капельным способом — например, при чихании.
Вирус проникает в слизистую оболочку желудочно-кишечного тракта. В основном поражается слизистая тонкой кишки. Ротавирусная инфекция поражает желудочно-кишечный тракт, вызывая энтерит (воспаление слизистой оболочки кишечника), отсюда и характерные симптомы ротавироза.
Симптомы ротавирусной инфекции у детей
Выделяется инкубационный период (1-5 суток), острый период (3-7 суток, при тяжёлом течении болезни — более 7 суток) и период восстановления после болезни (4-5 суток). Для ротавирусной инфекции характерно острое начало — рвота, резкое повышение температуры, возможен понос, зачастую и очень узнаваемый стул — в первый день жидкий желтый, на второй, третий день серо-жёлтый и глинообразный. У большинства заболевших появляются насморк, покраснения в горле, они испытывают боли при глотании. В острый период отсутствует аппетит, наблюдается состояние упадка сил. Многолетние наблюдения показали, что наиболее крупные вспышки заболевания возникают во время или в канун эпидемии гриппа, за что оно получило неофициальное название — «кишечный грипп». Кал и моча очень сходны по признакам с симптомами гепатита (светлый кал, темная моча, иногда с хлопьями крови).
Часто ротавирусная инфекция у ребенка проявляет себя следующими симптомами и признаками по порядку: ребенок просыпается вялым, капризным, его тошнит уже с утра, возможна рвота даже на голодный желудок. Возможна рвота со слизью. Аппетит снижен, после еды неоднократно рвет с кусочками непереваренной пищи, рвота начинается и после питья жидкости в количестве более 50 мл. Начинает повышаться температура и к вечеру термометр может показать уже более 390С. При заражении ротавирусной инфекцией температура стойко повышена и «сбить» ее трудно, держаться повышенная температура может до 5 дней. К симптомам присоединяется жидкий стул, чаще желтого цвета с неприятным запахом, при этом может болеть живот. У малышей, которые еще не могут объяснить, что у них что-то болит, признаком болей является плач и урчание в животе. Ребенок становится плаксивым и раздражительным, худеет «на глазах», со второго дня заболевания появляется сонливость. При правильном лечении все симптомы ротавирусной инфекции проходят через 5-7 дней и наступает полное выздоровление, жидкий стул может держаться немного дольше.
Интенсивность проявления симптомов ротавирусной инфекции, тяжесть и длительность заболевания различны. Симптомы ротавироза очень похожи на признаки других, более тяжелых заболеваний, например отравления, холеры или сальмонеллеза, поэтому в случае повышения температуры у ребенка, появления тошноты и/или жидкого стула немедленно вызовите на дом врача. При болях в животе вызовите скорую помощь, до прихода врача обезболивающие препараты ребенку не давать!
Симптомы ротавирусной инфекции у взрослых
Взрослые также болеют ротавирозом, но некоторые могут принять его симптомы за обычное временное расстройство пищеварения (говорят, «что-то не то съел»). Тошнота и рвота обычно не беспокоят, может быть общая слабость, снижение аппетита, повышение температуры и жидкий стул, но не длительное время. Ротавирусная инфекция у взрослых часто протекает бессимптомно. Несмотря на стертость симптомов, больной остается заразным все это время. Более легкое протекание ротавирусной инфекции у взрослых объясняется не только более сильным иммунитетом, но и большей приспособленностью желудочно-кишечного тракта к такого рода встряскам. Обычно если в семье или в коллективе есть инфицированный, то в течение 3-5 суток поочередно начинают заболевать и остальные. Предотвратить заражение от носителя инфекции возможно только в случае активной иммунной системы.
Читайте новости Краснодара в нашем канале Telegram
Врачи объяснили взаимосвязь питания и медленного восстановления после ковида
Перенесенный коронавирус может привести к нарушению работы кишечника и затяжному восстановлению после заболевания. Как объяснили «Газете.Ru» врачи, проникнув в организм, ковид убивает часть клеток, замедляя процесс всасывания полезных веществ, необходимых для поддержания работы органов. Больше всех страдают те, кто ошибочно лечит COVID-19 антибиотиками — по мнению врачей, эти препараты разрушают организм изнутри, не позволяя ему приступить к процессу окончательного выздоровления.
Сбои в работе кишечника затрудняют восстановление всего организма после заражения коронавирусом. Об этом заявил врач-ревматолог Павел Евдокименко на своем YouTube-канале.
В целом работа пищеварительной системы после перенесенного заболевания налаживается медленнее, чем обоняние или режим сна.
«Эта проблема самая сложная. В большинстве случаев она возникает у тех, кто принимал антибиотики. Могут быть аллергические реакции. Надо понимать, что эти люди, скорее всего, будут восстанавливаться дольше», — рассказал врач.
Ранее медицинский портал BIOCODEX также публиковал исследование, проведенное специалистами из США — оно также показало взаимосвязь нарушений работы кишечника и ковида. По мнению ученых, главным образом это связано с тем, что симптомы поражения желудочно-кишечного тракта, такие как рвота, тошнота и диарея, часто встречаются при тяжелом течении заболевания.
Как показали данные исследования, среди 10 тыс. пациентов, болевших коронавирусом, распространенность этих симптомов составила от 10% до 17,6%. На их возникновение могут влиять сразу несколько механизмов: это размножение вируса в самом кишечнике, изменение состава и функций микрофлоры в результате гипоксии, вызванной COVID-19, или вовлечение оси «кишечник-головной мозг». Последнее врачи объясняют следующим образом:
«Нервная система кишечника может поражаться либо напрямую вследствие вирусной инфекции, либо за счет компонентов иммунного ответа, в результате чего усиливается диарея и, вероятно, стимулируется блуждающий нерв, чтобы вызвать рвоту», — указано в исследовании.
Вероятность взаимосвязи между сбоями в работе кишечника и восстановлением после перенесенного коронавируса подтвердили и российские врачи. В целом сам вирус может протекать в кишечной форме, отметил врач-терапевт, основатель приложения «Справочник врача» Константин Хоманов. В таких случаях он поражает желудочно-кишечный тракт от пищевода до прямой кишки.
«Однако все-таки тошнота и рвота могут быть проявлением интоксикации — общей воспалительной реакции при тяжелой форме заболевания. Нельзя их приписывать только ковиду, но детально разбираться в причине важно и нужно», — заявил врач.
Инфекционист Анна Баландина пояснила «Газете.Ru», что брожение кишечника при ковиде может быть связано с тем, что клетки кишечного эпителия на своей поверхности содержат рецепторы, через которые коронавирус в них проникает.
«Через эти рецепторы он поражает как клетки дыхательных путей, так и клетки желудочно-кишечного тракта. Из-за этого клетки отмирают и нарушаются процессы клеточного переваривания и всасывания питательных веществ. Таким образом, пищеварительная система может служить входными воротами для других инфекций, которые также будут замедлять процесс восстановления после коронавируса», — подчеркнула медик.
Влияют на общее состояние зараженного человека также болезни, о которых он узнал только после того, как иммунитет переключился на коронавирус и перестал их подавлять, заявила «Газете.Ru» диетолог Елена Соломатина:
«Кишечник – это мощное звено нашей иммунной системы, которое не может оставаться не задетым при возникновении вирусной нагрузки. В период, когда организм подвергается такому стрессу, выползают даже те болезни, которые иммунитет ранее подавлял. В кишечнике начинается урчание, начинает выползать патогенная флора, которая дальше приводит к развитию других неприятных болезней – например, у женщин в итоге все может закончиться молочницей. Некоторые еще пьют антибиотики ко всему прочему – а они вообще убивают все живое. И человек страдает от внутреннего разрушения даже тогда, когда вирус уже ушел».
Проблемы в кишечнике могут в перспективе привести к нарушению пищевого поведения, отметила диетолог. «От этого органа зависит наш выбор еды – хотим мы сладостей или колбасы, это определяют бактерии, которые там живут. И если их после болезни становится больше, то они диктуют свои условия и человек, нарушая режим питания еще больше, приносит себе все новые и новые проблемы», — заявила она.
Усугубляя ситуацию вредными продуктами можно довести себя и до хронических заболеваний органов желудочно-кишечного тракта: язвы и холецистита, предупредила терапевт Екатерина Яшина.
«Если в таких случаях проявляются такие симптомы, как понос или рвота, то происходит вымывание всех бактерий и витаминов — нарушается микрофлора, что в итоге и приведет к затяжным проблемам и последующему долгому лечению», — рассказала она «Газете.Ru».
Помогать себе в таких случаях диетолог советует сбалансированным питанием. Пища должна быть комнатной температуры, без грубых пищевых волокон. Хорошо подойдут каши на молоке или воде, кисломолочные продукты, советует инфекционист Баландина.
Согласна с коллегами терапевт Яшина: по ее словам, важно соблюдать диету, которую под каждый отдельный случай подбирает врач-гастроэнтеролог.
«Кроме того, стоит пропить вспомогательные препараты, которые содержат в себе полезные ферменты, живые лиофилизированные молочнокислые бактерии, бифидобактерии, лактобациллы и энтерококки, которые являются нормальной составляющей естественной микрофлоры кишечника. Без лекарств и вспомогательных ферментов восстановить микрофлору желудка сложно», — заключила медик.
Дисбактериоз кишечника: симптомы, коррекция и лечение дисбиоза у взрослых и детей, степени, анализы и профилактика
Дисбактериозом (дисбиоз) называют симптоматическое состояние, характеризующееся нарушением микрофлоры кишечника. В кишечнике в этот момент размножаются патологические бактерии, и нарушается естественный микробный баланс.
Причины дисбактериоза
Существуют различные предпосылки и состояния, которые способны привести к развитию дисбактериоза:
- заболевания органов ЖКТ,
- прием лекарственных препаратов, нарушающих микрофлору кишечника (антибиотики),
- неправильное питание,
- физиологические возрастные изменения,
- прием гормональных препаратов,
- курсы лучевой и химиотерапии,
- стрессы и неправильный режим дня,
- пищевые отравления,
- инфекционные процессы в организме.
Банальные респираторные инфекции или аллергические заболевания могут стать причиной нарушения микрофлоры кишечника, так как в этот период пациенту могут назначаться различные лекарственные препараты, негативно влияющие на микробный баланс.
Как понять, что у вас дисбиоз?
На разных стадиях заболевания симптоматика дисбактериоза различна. Специалисты рекомендуют обращать внимание на следующие проявления:
- отрыжка,
- тошнота,
- урчащие звуки в животе,
- вздутие и метеоризм,
- ноющие или режущие боли в области живота,
- запоры либо диарея и жидкий стул,
- сухость кожных покровов,
- неприятный привкус и запах изо рта,
- утомляемость и нарушение сна.
Наличие одного или нескольких перечисленных симптомов – повод обратиться к врачу.
Диагностика дисбактериоза
Самостоятельно диагностировать состояние дисбактериоза невозможно. Поставить точный диагноз способен только опытный специалист, который обследует пациента при помощи лабораторных методов и специальной аппаратуры. Обратившись за медицинской помощью, пациент проходит обследование, которое включает:
- исследования мочи и кала,
- ПЦР-диагностику микрофлоры,
- визуальный осмотр кожных покровов.
Профилактика дисбактериоза
Развитие заболевания можно предотвратить, если внимательно следить за питанием, избегать стрессовых состояний, соблюдать режим сна и отдыха, не употреблять необоснованных лекарственных препаратов, занимаясь самолечением, контролировать состояние органов желудочно-кишечного тракта.
Что будет, если не лечить дисбактериоз?
Если не лечить дисбиоз, заболевание может перейти в более тяжелую форму, и не исключено появление осложнений. В результате этих процессов в кишечнике будут образовываться токсические вещества, которые с кровотоком будут разнесены по всем органам и тканям. Всасывание и усвоение минералов и витаминов будет нарушено, иммунитет организма ослабнет, и защитные свойства значительно снизятся. Пациент будет легко подвержен различным инфекциям, банальное расстройство кишечника может привести к серьезным заболеваниям, лечение которых нередко требует оперативного вмешательства.
Как вылечить дисбактериоз?
При лечении дисбактериоза важнейшим шагом становится лечение основного заболевания, которое вызвало патологию в кишечнике пациента. Затем проводится терапия по восстановлению микрофлоры кишечника, наиболее правильно подбирать препараты на основе лабораторных исследований посева.
Диета при дисбактериозе
В период лечения и для предупреждения рецидивов необходимо исключить употребление жирного, острого, соленого, жареного, не пить алкоголь. Питание должно быть сбалансированным и щадящим, в рационе должны присутствовать кисломолочные продукты.
Проконсультироваться о диагностике и лечении дисбактериоза и записаться к специалисту вы можете, позвонив в нашу клинику или записавшись через форму на сайте.
УЗНАТЬ ЦЕНЫ
Желтые фекалии: 7 возможных причин и что делать
Желтые фекалии довольно часто становятся желтыми, но это может быть из-за нескольких различных типов проблем, от кишечной инфекции до диеты с высоким содержанием жиров.
Поскольку это может иметь несколько причин, после определения наличия желтоватого стула очень важно подтвердить другие характеристики, такие как форма и запах, чтобы врач мог легче диагностировать его.
Ниже приведены некоторые из основных причин появления желтых какашек:
1.Диета с высоким содержанием жиров
Употребление слишком большого количества жиров, например, в жареной пище, обработанных продуктах или вяленых колбасах, затрудняет пищеварение и ускоряет кишечный транзит, особенно у людей, которые обычно придерживаются сбалансированной диеты. В этих случаях стул не только становится желтым, но и становится более водянистым из-за того, как быстро он проходит через кишечник.
Что делать : сократить потребление жиров и продуктов переработки, так как это поможет регулировать цвет стула.Это должно улучшиться через 2 или 3 дня, однако, если проблема не исчезнет, следует изучить другие причины.
2. Кишечная инфекция
Другой частой причиной желтоватого стула является кишечная инфекция, однако также часто появляются другие симптомы, такие как боль в животе и диарея.
В этих случаях фекалии обычно выглядят желтоватыми, потому что кишечник воспаляется инфекцией и не может должным образом усваивать жир из пищи.Основная причина этой проблемы — бактерии кишечной палочки, которые могут попадать в организм с недоваренным мясом и зараженными продуктами.
Что делать : пейте много воды и ешьте легкоусвояемые продукты, такие как фрукты, вареный белый рис, рыбу и белое мясо, избегая красного мяса, а также жареных и обработанных продуктов.
3. Проблемы с печенью или желчным пузырем
При таких заболеваниях, как гепатит, цирроз или камни в желчном пузыре, желчь, которая является веществом, отвечающим за переваривание жиров, в меньших количествах попадает в кишечник.Помимо изменения цвета стула, эти заболевания могут также вызывать боли в животе и пожелтение глаз и кожи.
Что делать : при появлении этих симптомов обратитесь к терапевту или гастроэнтерологу для подтверждения диагноза и начала соответствующего лечения.
4. Проблемы с поджелудочной железой
Изменения в поджелудочной железе могут привести к ухудшению пищеварения, превращению фекалий в беловатый или желтоватый цвет, а также к тому, что они будут плавать и выглядеть пенистыми. Основными проблемами, которые поражают этот орган, являются панкреатит, рак поджелудочной железы, муковисцидоз или непроходимость канала поджелудочной железы.
Проблемы с поджелудочной железой также могут вызывать боль в животе, потемнение мочи, плохое пищеварение, тошноту и потерю веса.
Что делать : Если эти изменения происходят, особенно если они сопровождаются болью в животе, тошнотой и потерей аппетита, обратитесь к врачу, чтобы подтвердить диагноз и начать соответствующее лечение.
5. Лямблиоз
Лямблиоз — это кишечное заболевание, вызываемое паразитами Giardia, которое может вызывать такие симптомы, как взрывной и водянистый понос с неприятным запахом фекалий, тошнота, головная боль, обезвоживание и потеря веса.
Что делать : При появлении этих симптомов обратитесь к врачу, педиатру или гастроэнтерологу для анализа стула, чтобы подтвердить присутствие этого паразита в кишечнике и начать соответствующее лечение, которое обычно проводится с помощью антибиотиков.
6. Целиакия
Целиакия — это тяжелая непереносимость глютена, которая вызывает воспаление и кишечную мальабсорбцию при употреблении в пищу продуктов, содержащих пшеницу, рожь или ячмень. Эти продукты вызывают более быстрое движение фекалий по кишечнику и увеличение количества жира в стуле, делая его желтоватым.
Симптомы людей с глютеновой болезнью обычно улучшаются, если они придерживаются безглютеновой диеты.
Что делать : Важно обратиться к гастроэнтерологу, чтобы подтвердить диагноз заболевания и перейти на безглютеновую диету.
7. Использование лекарств
Препараты для похудания, такие как Ксеникал или Биофит, снижают всасывание жира в кишечнике, а также могут вызывать изменение цвета стула и увеличивать прохождение через кишечник.
Что делать : Если вы принимаете какие-либо из этих лекарств, обратитесь к врачу, который их прописал, для получения рекомендаций по правильному применению и возможных побочных эффектах, или о том, чтобы заменить их на другое лекарство.
Когда обращаться к врачу
В большинстве случаев желтые фекалии появляются после приема пищи с высоким содержанием жира и обычно улучшаются менее чем за неделю. Однако обратитесь к врачу, если для исчезновения требуется больше недели или появляются другие симптомы, такие как лихорадка, боль в животе, потеря веса, вздутие живота или кровь в стуле.
Из чего сделаны ваши табуреты?
Стул в основном состоит из воды и, в меньшей степени, из бактерий кишечной флоры, жидкостей, которые помогают переваривать пищу, например желчи, и пищи, которая не была переварена или усвоена, например, волокна, зерна и семена.
Итак, изменения в диете, прием лекарств или некоторые кишечные проблемы могут вызвать плохое пищеварение, в результате чего жиры из рациона не усваиваются и стул становится желтым.
Совок на какашках | Общество желудочно-кишечного тракта
От диеты до болезней, на фекалии влияют многие факторы.Если у вас есть какие-либо опасения, что ваш стул ненормальный, обратитесь к врачу.
1. Из чего сделаны фекалии?
При обычном испражнении около 75% объема стула составляет вода. Остальные 25% — это смесь вещей, в первую очередь мертвых и живых бактерий, пищевых отходов, а также непереваренных частей продуктов, обычно волокнистых продуктов, таких как семена, орехи, кукуруза и бобы, а также веществ, поступающих из кишечника и печени. такие как слизь и желчь (жидкость от темно-зеленого до желтовато-коричневого цвета).На баланс содержания стула могут повлиять многие вещи, включая диету, лекарства, пищевые добавки, а также наличие заболевания, расстройства или инфекции желудочно-кишечного тракта.
2. Что такое здоровый стул?
Идеальный стул — это средне-коричневый, длинный, гладкий и мягкий стул, который легко выходит из тела при небольшом напряжении или усилии. У здоровых людей испражнения обычно происходят от трех до трех в неделю. Более трех в день часто связано с диареей, и менее трех в неделю обычно предполагает запор, хотя должны присутствовать другие симптомы, прежде чем стул будет строго квалифицирован как диарея или запор.Идеальный стул требует небольших усилий и без напряжения для устранения.
3. Что означает цвет моих какашек?
Коричневый : Здоровый стул имеет тенденцию быть коричневым из-за присутствия желчи и билирубина, который является продуктом расщепления мертвых эритроцитов в кишечнике.
Черный: Если стул черный, важно обратиться к врачу, так как это может быть признаком внутреннего кровотечения из верхних отделов пищеварительного тракта, особенно если он имеет неприятный запах и дегтеобразный.Тем не менее, существует множество доброкачественных причин черного стула, в том числе прием внутрь чего-то с субсалицилатом висмута, такого как Pepto-Bismol® (который также может сделать ваш язык черным), железосодержащих добавок, черной лакрицы, черники или других продуктов темного цвета.
Красный или бордовый: Если у вас кровотечение в нижней части пищеварительного тракта, это может вызвать ярко-красный стул. Кровотечение может быть результатом воспалительного заболевания кишечника, дивертикулита, геморроя, трещин, полипов , или колоректального рака.Тем не менее, красный стул может быть не связан с кровотечением, поскольку употребление большого количества продуктов с красной окраской, таких как пирожные или разноцветные упакованные сухие завтраки, томатный соус и суп, а также свекла, также могут окрашивать ваш стул в красный цвет.
Апельсин: Если вы потребляете избыток бета-каротина из добавок или продуктов, таких как морковь, сладкий картофель, кабачки, листовая зелень и некоторые травы, то ваш стул может выглядеть оранжевым.
Желтый / Бледно-коричневый / Серый: Ярко-желтый понос может указывать на состояние, известное как Лямблиоз (см. Врезку).Желтый или бледный стул также может быть результатом снижения выработки солей желчных кислот, поскольку нормальный стул коричневого цвета приобретает свой оттенок из-за расщепления желчи. Бледный стул (желтый или серый) может указывать на проблему с печенью или желчным пузырем, поэтому, если у вас постоянно светлый стул, вам следует обратиться к врачу.
Зеленый: Чаще всего зеленый стул является результатом употребления большого количества зеленых продуктов, таких как листовая зелень или продукты с добавлением зеленого красителя.Добавки железа также могут вызвать зеленый цвет стула. Однако зеленый стул также может указывать на слишком быстрое время прохождения через толстую кишку. Желчь обычно становится темнее при прохождении через толстую кишку, но остается зеленой, если проходит слишком быстро.
Синий: Употребление большого количества продуктов синего цвета (например, черники) или напитков с синим пищевым красителем (например, виноградного шоколада) может изменить цвет вашего стула.
4. Нормальна ли текстура дефекации?
Таблица стула Bristol — самый полезный инструмент, разработанный для оценки текстуры и формы вашего стула.Вы оцените свой стул по шкале от 1 до 7, насколько он твердый или жидкий. Например, небольшие твердые образования, которые трудно пройти, будут иметь 1, а полностью жидкие — 7. По этой шкале 1-2 может означать запор, 3-5 — здоровый стул, а 6-7 — диарею. .
5. Почему одни табуреты плавают, а другие тонут?
Большинство стула тонет, потому что его содержимое более плотное, чем вода. Тем не менее, некоторые виды стула просто плавают, и, как правило, это не вызывает беспокойства, поскольку обычно это результат наличия газа в фекальных массах или большого количества потребляемой клетчатки.Избыток жира в стуле (стеаторея) также может вызывать всплытие фекалий. Это особенно часто встречается у людей с заболеваниями желудочно-кишечного тракта, которые влияют на всасывание жира, такими как целиакия или болезнь Крона, но также может происходить у здоровых людей, потребляющих большое количество жира, что, вероятно, является причиной, если стул также масляный и грязный. пахнущий.
6. Почему болит стул при дефекации?
Есть много причин, по которым дефекация может вызывать боль. В зависимости от типа и силы боли это может быть что угодно, от того, что вы съели, до раздраженного геморроя.В редких случаях опухоль в кишечнике может вызывать болезненные ощущения при дефекации. Если вас беспокоит постоянная боль, обратитесь к врачу. Вот несколько распространенных причин:
- Запор — самая частая причина боли; если ваш стул твердый и с трудом выводится, это может быть причиной
- Диарея также может вызывать спазмы, ведущие к устранению
- Если вы едите слишком много острой пищи, масла могут оставаться в стуле и вызывать жжение при дефекации точно так же, как они могут вызвать жжение во рту, когда вы их едите
- Геморрой, трещины заднего прохода (разрывы заднего прохода) и абсцессы могут вызывать боль и кровотечение
- Заболевания кишечника, такие как синдром раздраженного кишечника, целиакия, воспалительное заболевание кишечника (болезнь Крона и язвенный колит) и колоректальный рак, также могут вызывать боль
- Сильная боль при дефекации может указывать на опухоль, закупоривающую прямую кишку или задний проход
7.Почему мои фекалии так плохо пахнут?
Первое, что нужно запомнить, это то, что то, что входит, также выходит наружу, поэтому, если вы ели острую пищу, скорее всего, вы почувствуете сильный запах, когда она уйдет. Мясо производит больше запаха, чем овощи, и кишечные бактерии производят несколько серосодержащих соединений, которые являются основными виновниками запаха, наряду с жирными кислотами и скатолом, продуктом естественного процесса расщепления аминокислот в кишечнике. Человеческий нос может обнаруживать сероводород в концентрациях до половины на миллиард, что позволяет нам легко чувствовать запах стула! Нарушение всасывания, особенно жиров (см. Часто задаваемые вопросы 5), может вызвать более сильный запах, поэтому обратитесь к врачу, если он не исчезнет.
Животные и какашки
- Белая часть птичьего стула — это на самом деле птичья версия мочи. У птиц есть только одно отверстие для дефекации и «мочеиспускания». Белая часть — это мочевая кислота, которая плохо растворяется в воде, в отличие от мочевины, выделяемой млекопитающими, поэтому «моча» птиц белая.
- Взрослые африканские слоны съедают 200–250 кг пищи в день и калечат около 50 кг в день. Некоторые изобретательные люди в Таиланде делают бумагу из навоза слона — поразительных 115 листов в день из залежей одного слона, — который в основном состоит из волокон.Они утверждают, что бумага не пахнет и не содержит бактерий.
- И пингвин Адели, и серебристая пятнистая бабочка-шкипер — в стадии гусеницы — метательные фекалии; гусеница выбрасывает табурет на расстояние 1,4 метра!
- Кролик производит два типа побочных продуктов пищеварения, что наводит некоторых людей на мысль, что они едят свои фекалии. Однако его каловые шарики коричневые, твердые и сферические, со слабым запахом, поскольку состоят в основном из непереваренной клетчатки (кролики обычно их не едят).Однако кролики также передают цекотропы, состоящие из питательных веществ из пищеварения кролика, которые кролику необходимо съесть второй раз, чтобы получить необходимое питание. Эти гранулы состоят из маленьких, мягких, блестящих шариков, каждый из которых покрыт слоем резиноподобной слизи, и выходят из тела в виде удлиненной массы. Поскольку он содержит большую массу полезных бактерий слепой кишки, он имеет сильный запах, который нравится кролику. Покрытие слизистой оболочки защищает бактерии, когда они повторно попадают в желудок по пути в кишечник.
Впервые опубликовано в информационном бюллетене
Inside Tract ®, выпуск 182 — 2012Изображение: Расулов | Bigstockphoto.com
Желтый стул — симптомы, причины, лечение
Хотя на цвет стула могут влиять различные продукты и лекарства, он обычно коричневатый из-за переваривания солей желчных кислот, пищеварительных агентов, вырабатываемых печенью и хранящихся в желчном пузыре.
Уменьшение количества солей желчных кислот или их отсутствие может привести к тому, что стул станет желтым или бледным.Выработка желчной соли может быть снижена из-за тяжелого заболевания печени, такого как гепатит или цирроз. Попадание солей желчных кислот в кишечник можно предотвратить блокировкой желчных протоков из-за воспаления, камней в желчном пузыре или внешнего сдавления. Боль, особенно в правой верхней части живота, лихорадка, тошнота, зуд и пожелтение кожи и белков глаз также могут возникать при этих состояниях.
Поджелудочная железа также производит вещества, важные для пищеварения, в том числе фермент липазу, расщепляющую жиры.Избыток жира в стуле может вызвать желтоватый, объемный стул, который будет плавать, имеет маслянистый или жирный вид и имеет неприятный запах. Воспаление поджелудочной железы может снизить выработку липазы. Отсутствие липазы встречается редко, но может быть результатом рака поджелудочной железы, тяжелого заболевания поджелудочной железы, муковисцидоза или аномальной выработки липазы, которая присутствует с рождения (врожденная).
Заболевания, поражающие кишечник, особенно те, которые препятствуют всасыванию жиров, также могут вызывать желтый стул.Например, лямблии, паразиты, которые можно найти в отходах и загрязненной воде, могут вызывать желтую диарею, лихорадку и симптомы гриппа.
Желтый стул необычен и может быть симптомом серьезного заболевания. Немедленно обратитесь за медицинской помощью (позвоните 911) в случае сильной боли в животе, стула с кровью или гноем, высокой температуры (выше 101 градуса по Фаренгейту), значительной рвоты, судорог, изменений психического статуса или внезапных изменений поведения. Симптомы обезвоживания, такие как учащенное мочеиспускание, повышенная жажда, утомляемость и головокружение, также требуют немедленной медицинской помощи.
Если желтый стул сохраняется более одного-двух дней или вызывает у вас беспокойство, немедленно обратитесь за медицинской помощью.
Что означает желтый понос?
Обычно стул и диарея коричневого цвета, цвет создается билирубином, побочным продуктом эритроцитов, вырабатываемых в печени и проходящих через желчный пузырь. Цвета за пределами этого оттенка могут вызывать беспокойство, особенно если у вас эпизод желтой диареи.
Хотя цвет стула может меняться в зависимости от диеты и других факторов, на желтый фекалий и диарею стоит обратить внимание.Вполне возможно, что здесь не о чем беспокоиться, но есть вероятность, что стоит обратиться к врачу.
Без лишних слов, что означает желтый понос?
Диета
Самая частая причина желто-оранжевых фекалий или диареи — употребление большого количества пищи того же или похожих оттенков. Обычные виновники — сладкий картофель, морковь или обработанные пищевые продукты с красителями. Зеленые продукты, такие как капуста, шпинат и сельдерей, также могут быть причиной желтых фекалий или диареи.
Целиакия
Целиакия (ЦБ) — это аутоиммунная непереносимость глютена, которая может вызывать желтую диарею и ряд других симптомов, включая затуманенное состояние мозга, раздражительность, нарушение всасывания питательных веществ, увеличение веса и многие другие. К счастью, с этим заболеванием можно эффективно справиться, избегая глютена.
CD заставляет организм атаковать пищеварительный тракт, вызывая повреждение и нарушение всасывания. Поскольку люди с CD не могут должным образом усваивать питательные вещества и жир, у них часто бывает избыточное количество жира в стуле, что может вызвать желтую окраску.
Заболевания печени, желчного пузыря или поджелудочной железы
Эти расстройства с меньшей вероятностью вызывают желтую диарею, но важно знать о них. Гепатит и цирроз печени могут вызвать снижение количества желчной соли, которая необходима вашему организму для правильного переваривания пищи. Камни в желчном пузыре также могут привести к желтому стулу или диарее, поскольку они уменьшают количество желчи, попадающей в кишечник. Обычно эти нарушения сопровождаются болью.
Панкреатит (воспаление поджелудочной железы), рак поджелудочной железы и другие заболевания поджелудочной железы влияют на количество пищеварительных ферментов, присутствующих в пищеварительном тракте, что затрудняет переваривание жиров.Плохое переваривание жиров может быть причиной желтой диареи, особенно если она выглядит жирной или пенистой.
Напряжение
Вы не поверите, но стресс и беспокойство могут быть причиной желтого стула. Обычно из-за высокого уровня стресса пищеварение ускоряется, а это означает, что продукты проходят через ваш организм слишком быстро. Желтый цвет вызван сочетанием билирубина и непереваренного жира.
В конце концов, велика вероятность, что ваша желтая диарея ничего не значит, за исключением того, что вы перестарались с морковью или вам нужно контролировать свой ежедневный уровень стресса.Конечно, если вы подозреваете, что причиной изменения цвета вашего стула является более серьезная проблема, неплохо было бы проконсультироваться с врачом, чтобы исключить упомянутые выше условия.
Ознакомьтесь с этой фантастической инфографикой о том, что ваш малыш номер два советует вам стать детективом по цвету стула, и всегда следуйте своему инстинкту в отношении необходимости медицинской помощи. Вы лучше всех знаете свое тело и то, что является (и не является) нормальным.
Что означают разные цвета фекалий?
Что означают разные цвета стула?
Стул разных цветов может означать разные вещи, в основном в зависимости от того, что вы ели.
Вы, вероятно, заметили бы, если цвет ваших фекалий отличается от обычного. Но что это значит, если он зеленый? А как насчет красного, желтого, белого или черного? Или апельсин?
В большинстве случаев незначительные изменения цвета ваших отходов связаны с диетой. В конце концов, мы не едим одно и то же каждый день, каждый день. Но иногда изменение цвета может сигнализировать о незначительных проблемах со здоровьем. В редких случаях это означает, что с вашей пищеварительной системой что-то не так.
Если цвет, который вы видите перед смывом, беспокоит вас, обратитесь к врачу.
Обычный цвет кормы
Корма обычно коричневого цвета. Цвет зависит от того, что вы едите, и от количества желчи в стуле.
Желчь — это жидкость, которую печень вырабатывает для переваривания жиров. Он начинается с желтовато-зеленого цвета. Но по мере того, как пигменты, придающие цвет желчи, проходят через пищеварительную систему, они претерпевают химические изменения и становятся коричневыми.
Зеленые фекалии
Иногда ваши фекалии могут иметь слегка зеленоватый оттенок или даже быть более ярко-зелеными.В большинстве случаев зеленые или зеленоватые фекалии являются нормальным явлением.
Вызывает ли зеленая корка ваша диета?
Вспомните, что вы ели. Эти продукты и добавки могут сделать ваши фекалии зелеными:
- Зеленые овощи, такие как шпинат или капуста
- Зеленый пищевой краситель, например, в смесях для напитков или ледяных леденцах
- Железные добавки
Другие причины зеленых фекалий
Если у вас диарея зеленого цвета, возможно, не виноват цвет вашей еды.Вполне вероятно, что еда прошла через кишечник слишком быстро, поэтому желчь, переваривающая жиры, не успела стать коричневой.
Yellow Poop
Иногда ваши фекалии выглядят скорее желтыми, чем коричневыми.
Этот оттенок также является нормальным для многих людей. Это обычное явление для младенцев, особенно тех, кто кормит грудью. Но если у вас желтые фекалии, которые выглядят жирными и плохо пахнут, возможно, в них слишком много жира. Это может быть признаком того, что ваше тело не переваривает пищу должным образом.
Вызывает ли ваша диета желтую корку?
Косвенно, ваша диета может вызвать желтую корку.Если у вас глютеновая болезнь, ваше тело не может справиться с белком, называемым глютеном, который содержится в пшенице, ячмене и ржи. Если у вас такое состояние, и вы употребляете продукты, содержащие глютен, например хлеб, макаронные изделия и печенье, ваш кишечник не будет работать должным образом. Итак, если вы едите эти продукты, а ваши фекалии желтые, возможно, пора обратиться к врачу.
Другие причины желтых какашек
Могут быть и другие причины желтых какашек, жирных и пахнущих. Если это случается с вами часто, сообщите об этом своему врачу.
Белые, бледные или глиняные фекалии
Иногда фекалии могут совсем не иметь большого цвета.
Вызывает ли ваша диета бледные какашки?
Если ваши фекалии бледные, скорее всего, это не связано с едой. Но лекарства от диареи, такие как субсалицилат висмута (Kaopectate, Pepto-Bismol), иногда могут вызывать бледные или глиняные какашки. То же самое и с барием, меловой жидкостью, которую вы пьете перед рентгеновским снимком верхней части пищеварительного тракта.
Другие причины бледного стула
Более серьезная причина — недостаток желчи в стуле.(Помните, желчь придает фекалам коричневый цвет.) Организм вырабатывает желчь в печени, накапливает ее в желчном пузыре и высвобождает в тонкую кишку, чтобы помочь переваривать пищу. Если его недостаточно, чтобы ваши фекалии приобрели типичный коричневый цвет, это может быть признаком проблемы.
Заболевания печени, такие как гепатит, могут препятствовать попаданию желчи в отходы организма. Также может возникнуть закупорка трубок (называемых протоками), по которым проходит желчь. Это может произойти по следующим причинам:
- Камни в желчном пузыре
- Опухоль
- Заболевание, с которым вы родились, называется атрезией желчных путей
Черная корма
Корма младенцев черные в течение первых нескольких дней после рождения.В противном случае это может быть из-за того, что вы съели что-то очень темного цвета или приняли лекарство или добавку, вызывающую появление черных какашек. Но этот цвет может быть признаком более серьезной проблемы: кровотечения в верхней части пищеварительного тракта.
Вызывает ли черный какашку ваша диета?
Пищевые продукты и добавки, которые превращают фекалии в черный, включают:
- Черная солодка
- Черника
- Железные добавки
Лекарства, содержащие субсалицилат висмута (Kaopectate, Pepto-Bismol), также могут вызывать очень темный стул.
Другие причины черных фекалий
Фекалии, похожие на смолу, часто являются признаком кровотечения в пищеварительном тракте. Вот некоторые причины:
Если вы не думаете, что черные какашки возникли из-за того, что вы ели, вам нужно поговорить со своим врачом.
Красный или красноватый фекалии
Если вы видите красные или красноватые фекалии в туалете, не беспокойтесь сразу. Сначала спросите себя, ели ли вы в последнее время красную пищу.
Вызывает ли ваша диета красные или красноватые корма?
Некоторые продукты могут изменить цвет стула на розовый или красноватый:
- Свекла
- Томатный суп
- Желатиновый десерт
- Красные напитки
Другие причины красных или красноватых фекалий
Если вы не думаете, что ваша диета является причиной, красный цвет может быть кровью.А если он ярко-красный, кровь, скорее всего, идет из нижней части пищеварительного тракта. К распространенным причинам относятся:
- Доброкачественные опухоли
- Рак
- Воспаление толстой кишки, называемое колитом
- Разрастание в толстой кишке, называемое полипами
- Состояние, вызванное небольшими мешочками в стенке толстой кишки, называемое дивертикулярной болезнью
- Геморрой
Если вы заметили красный цвет, скорее всего, не от еды, которую вы съели, позвоните своему врачу.
Апельсиновые корма
Какашки часто могут стать того же цвета, что и пища, которую вы принесли, особенно если у вас диарея.Если ваши фекалии имеют оранжевый оттенок, скорее всего, это связано с некоторыми продуктами оранжевого цвета.
Вызывает ли ваша диета апельсиновые корки?
Продукты, содержащие бета-каротин, могут сделать ваши корма оранжевыми, например:
Продукты с оранжевым оттенком, такие как газированные напитки, конфеты или желатиновый десерт, также могут придать вашим фекалам оранжевый цвет.
Кроме того, антибиотики и антациды, содержащие гидроксид алюминия, могут сделать ваш стул оранжевым.
Другие причины оранжевых фекалий
Редко фекалии могут быть оранжевыми, если у вас есть проблемы с печенью, из-за которых она вырабатывает меньше желчи, чем обычно, или закупорка, не позволяющая желчи покидать печень и попадать в ваш организм.Но обычно в этом случае ваши фекалии будут бледными или глиняного цвета.
Когда обращаться за помощью при изменении цвета фекалий
В большинстве случаев фекалии другого цвета, чем те, к которым вы привыкли, не повод для беспокойства. Это редко может быть признаком серьезного заболевания пищеварительной системы. Но если он белый, ярко-красный или черный, и вы не думаете, что это от чего-то съеденного, позвоните своему врачу.
Ярко-желтая водянистая диарея: 6 причин, упрощенных врачом-кишечником — Oh My Gut
4- Синдром раздраженного кишечника.Синдром раздраженного кишечника — еще одно распространенное недиагностируемое заболевание. Это почти затрагивает от 20 до 15% населения.
Синдром раздраженного кишечника характеризуется хронической болью в животе или спазмами, связанными с дефекацией, изменением частоты стула или изменением формы стула.
СРК имеет 4 типа: СРК с преобладанием диареи, СРК с преобладанием запора, смешанный тип СРК и неклассифицированный СРК.
При СРК (особенно типе с преобладанием диареи) обычно наблюдается ярко-желтый стул при СРК.как обострение СРК с желтой диареей.
Пищевые триггеры, такие как FODMAP и алкоголь, могут ухудшить ваш СРК и вызвать ярко-желтую водянистую диарею.
Подозрение на СРК, если у вас повторяющиеся спазмы в животе (не реже одного раза в неделю) в течение последних 3 месяцев, связанные с дефекацией или изменениями стула.
Чтобы узнать больше, посмотрите, как диагностируется СРК
Стоит отметить, что стресс и тревога могут вызывать СРК. Если в стрессовых условиях у вас всегда появляется ярко-желтый водянистый понос, значит, у вас есть подозрение на СРК.
Это исследование показывает, что стресс и тревога гораздо более распространены среди людей с СРК.
Ссылка на данные изображения
5- Лекарства, вызывающие желтую и водянистую диарею.Более 700 лекарств связаны с диареей (ссылка). Диарея может быть водянистой и ярко-желтой или может стать тяжелой с кровавым стулом. Наиболее частыми причинами водянистой желтой диареи являются злоупотребление слабительными и диарея, связанная с антибиотиками.
A] Злоупотребление слабительными:Слабительное вызывает водянистую желтую диарею либо за счет увеличения моторики (сокращений) кишечника, либо из-за втягивания воды в кишечник.
Кроме того, слабительные средства или добавки, содержащие магний, могут оказывать слабительное действие и вызывать диарею.
Злоупотребление слабительными или большие дозы могут быть проблематичными.
Обычное слабительное, вызывающее водянистую диарею:
- Сенна.
- Докузат натрия.
- Пероральный раствор магния и антациды, содержащие магний.
Если после приема слабительного или антацида от изжоги у вас возникнет ярко-желтая водная диарея, пожалуйста, прекратите прием слабительного. Обратитесь к врачу, если диарея не исчезнет.
Узнайте больше о злоупотреблении слабительными.
B] Диарея, связанная с антибиотиками.Диарея, возникающая после приема антибиотиков для лечения любого типа бактериальной инфекции, называется диареей, связанной с антибиотиками.
Диарея, связанная с антибиотиками, может варьироваться от умеренного самоограничивающегося жидкого стула или диареи (водянистого и ярко-желтого цвета) до тяжелых форм с кровавой диареей (тяжелый колит).
Общие антибиотики, вызывающие диарею:
- Пенициллины, такие как ампициллин и амоксициллин.
- Клиндамицин
- Цефалоспорины: такие как цефподоксим, цефалексин.
Подозрение на диарею, связанную с антибиотиками, если:
- Начало диареи после приема антибиотиков.
- Симптомы, кроме диареи, включают спастическую боль в животе, лихорадку и болезненность в животе.
- Ранее страдали диареей, связанной с приемом антибиотиков.
- Одновременное использование более одного антибиотика.
- Длительный прием антибиотиков.
Многие лекарства, кроме слабительных и антибиотиков, могут вызывать желтый или водянистый понос. К наиболее распространенным типам относятся:
- Метформин : распространенный антидиабетический препарат.
- Химиотерапия : у больных раком.
- Иммунодепрессанты : например, микофенолят. Используется у людей с иммунологическими заболеваниями, такими как системная волчанка, ревматоидный артрит, идиопатическая тромбоцитопеническая пурпура и другие.
- Лекарства, используемые для лечения изжоги, ГЭРБ и гастрита. (ингибиторы протонной помпы и блокаторы h3): эзомепразол (Nexium®), пантопразол (Protonix®), омепразол (Prilosec®) и ранитидин (Zantac®).
Это НЕ полный список препаратов, вызывающих диарею. Узнайте больше здесь и здесь.
Обратитесь к врачу, чтобы узнать, необходимо ли отменить прием антибиотика и есть ли какое-либо лечение от диареи.
6- Другие заболевания (редкие, хронические, связанные с другими симптомами).Все перечисленные ниже условия могут вызвать ярко-желтый водянистый понос. Но это относительно редко и обычно связано с другими выраженными симптомами.Кроме того, диарея, вызванная этими состояниями, всегда бывает продолжительной или повторяется в течение длительного времени.
Воспалительное заболевание кишечника:Воспалительные заболевания кишечника включают болезнь Крона и язвенный колит. Состояние обычно более тяжелое, а диарея затягивается. При диарее вы можете обнаружить кровь или слизь. также может наблюдаться потеря веса и повышение температуры тела.
Болезни желчного пузыря.Воспаление (холецистит) или удаление желчного пузыря может привести к ярко-желтой водянистой диарее, особенно после употребления жирной пищи.
Целиакия.Глютеновая болезнь возникает из-за непереносимости белка глютена, присутствующего в пшенице и ячмене. Обычно это хроническое заболевание, связанное с водянистой диареей и мальабсорбцией, связанной с употреблением продуктов на основе пшеницы. Это может быть связано с анемией, потерей веса и болями в животе.
Диарея с желчью:Другое, менее распространенное заболевание может привести к ярко-желтой водной диарее.При диарее с желчными кислотами происходит следующее: (ссылка)
- Ваш кишечник обычно не может реабсорбировать или обрабатывать желчь, выделяемую вашей печенью и желчным пузырем.
- Желчная кислота, присутствующая в кишечнике и толстой кишке, задерживает воду и вызывает ярко-желтую водную диарею.
Подозрение на диарею желчных кислот, если у вас есть:
- Диарея: после употребления жирной пищи или даже при хронической диарее в любое время (не только после еды).
- Особенность диареи заключается в том, что у вас могут быть сильные позывы, риск утечки стула может возникнуть, особенно в пожилом возрасте.
- Обычно это водянистая диарея, чаще встречается у людей с ожирением.
- Вздутие живота, возможно нарушение пищеварения.
СВЯЗАННЫЕ С: Как лечить желтый стул.
Цвет стула: когда волноваться
Табурет бывает разных цветов. Нормальными считаются все оттенки коричневого и даже зеленого. Лишь изредка цвет стула указывает на потенциально серьезное заболевание кишечника.
На цвет стула обычно влияет то, что вы едите, а также количество желчи — желто-зеленой жидкости, которая переваривает жиры — в стуле.Когда желчные пигменты проходят через ваш желудочно-кишечный тракт, они химически изменяются ферментами, меняя пигменты с зеленого на коричневый.
Если вас беспокоит цвет стула, обратитесь к врачу. Если ваш стул ярко-красный или черный, что может указывать на присутствие крови, немедленно обратитесь за медицинской помощью.
| Качество стула | Что это может означать | Возможные диетические причины |
|---|---|---|
| Зеленый | Пища может слишком быстро перемещаться по толстому кишечнику, например, из-за диареи.В результате желчь не успевает полностью расщепиться. | Зеленые листовые овощи, зеленый пищевой краситель, например, в ароматизированных смесях для напитков или ледяных леденцах, добавки с железом. |
| Светлый, белый или глиняный | Недостаток желчи в стуле. Это может указывать на непроходимость желчных протоков. | Некоторые лекарства, такие как большие дозы субсалицилата висмута (Kaopectate, Pepto-Bismol) и другие противодиарейные препараты. |
| Желтый, жирный, неприятный запах | Избыток жира в стуле, например, из-за нарушения всасывания, например, целиакии. | Иногда белок глютен, например, в хлебе и крупах. Обратитесь к врачу для оценки. |
| Черный | Кровотечение в верхних отделах желудочно-кишечного тракта, например в желудке. | Добавки железа, субсалицилат висмута (Kaopectate, Pepto-Bismol), черная солодка. |
| Ярко-красный | Кровотечение из нижних отделов кишечника, например из толстой или прямой кишки, часто из-за геморроя. | Красный пищевой краситель, свекла, клюква, томатный сок или суп, красный желатин или смеси для напитков. |
- Suneja M, et al., Eds. Живот, промежность, задний проход и ректосигмоид. В: Диагностическое обследование ДеГоуина. 11-е изд.Макгроу Хилл; 2020. https://accessmedicine.mhmedical.com. По состоянию на 28 сентября 2020 г.,
- Feldman M, et al., Eds. Желудочно-кишечное кровотечение. В: Заболевания желудочно-кишечного тракта и печени Слейзенгера и Фордтрана: патофизиология, диагностика, лечение. 11-е изд. Эльзевир; 2021 г. https://www.clinicalkey.com. По состоянию на 28 сентября 2020 г.,
- Что такое глютеновая болезнь? Фонд целиакии. https://celiac.org/about-celiac-disease/what-is-celiac-disease/.

 Их прием допускается только с разрешения врача.
Их прием допускается только с разрешения врача.